Przedstawione w numerze 1/2014 Zabezpieczeń kwestie związane z systemami lecznictwa zamkniętego nie wyczerpują problematyki bezpieczeństwa danych medycznych. W drugiej części autorzy odniosą się do kwestii ochrony tych danych w pozostałych przypadkach, szczególnie w odniesieniu do naszej (nieco siermiężnej) polskiej rzeczywistości, w której wprowadzane rozwiązania systemowe (SIM) są traktowane bardziej jako wymuszenia unijne niż zaspokajanie zrozumiałych i uświadomionych potrzeb przeciętnego obywatela – pacjenta, związanych z ochroną jego danych.
Przedstawione w numerze 1/2014 Zabezpieczeń kwestie związane z systemami lecznictwa zamkniętego nie wyczerpują problematyki bezpieczeństwa danych medycznych. W drugiej części autorzy odniosą się do kwestii ochrony tych danych w pozostałych przypadkach, szczególnie w odniesieniu do naszej (nieco siermiężnej) polskiej rzeczywistości, w której wprowadzane rozwiązania systemowe (SIM) są traktowane bardziej jako wymuszenia unijne niż zaspokajanie zrozumiałych i uświadomionych potrzeb przeciętnego obywatela – pacjenta, związanych z ochroną jego danych.
1. Dane medyczne pacjenta w lecznictwie otwartym
Pod pojęciem lecznictwa otwartego rozumiany jest system świadczenia różnorodnych usług medycznych dla potrzebującego obywatela – pacjenta. Powinniśmy pamiętać, że zgodnie z podpisanymi zobowiązaniami układowymi pacjentami polskich placówek lecznictwa otwartego są coraz częściej obywatele innych państw Unii. Ochrona danych medycznych pacjenta w lecznictwie otwartym w Polsce stanowi problem ze względu na łatwość uzyskania dostępu do tych danych, czy to w wyniku niedostatecznego nadzoru, czy wręcz niefrasobliwości w postępowaniu personelu medycznego wobec pacjenta oraz informacji o nim przechowywanych w istniejącym Systemie Informacji Medycznej.
Komunikaty systemowe są z technicznego punktu widzenia plikami XML/XSD (w przypadku danych tekstowych) lub plikami DICOM (w przypadku diagnostyki obrazowej). Ze względu na ich przesyłanie międzysystemowe (pomiędzy usługodawcą a uprawnionym podmiotem) powinny być podpisywane za pomocą bezpiecznego podpisu elektronicznego w rozumieniu art. 3 pkt 2 ustawy o podpisie elektronicznym1 albo podpisu potwierdzonego profilem zaufanym ePUAP w rozumieniu art. 3 pkt 15 ustawy o informatyzacji działalności podmiotów realizujących zadania publiczne2.
Należy pamiętać, że system informacji medycznych w ochronie zdrowia wskazany w ustawie z 28 kwietnia 2011 r3. został doprecyzowany pod względem wymagań jako System Informacji Medycznej w rozporządzeniu Ministra Zdrowia z 28 marca 2013 r.4 z obligatoryjnym przywołaniem następujących norm:
- PN-EN ISO 13606-1:2013 – Informatyka w ochronie zdrowia – Przesyłanie elektronicznej dokumentacji zdrowotnej – Część 1: Model referencyjny;
- PN-EN ISO 13606-4:2009 – Informatyka w ochronie zdrowia – Przesyłanie elektronicznej dokumentacji zdrowotnej – Część 4: Bezpieczeństwo;
- PN-EN ISO 13606-5:2010 – Informatyka w ochronie zdrowia – Przesyłanie elektronicznej dokumentacji zdrowotnej – Część 5: Specyfikacja interfejsu;
- PN-ENV 13608-1:2003 – Informatyka w ochronie zdrowia – Bezpieczeństwo przesyłanych danych w opiece zdrowotnej – Część 1: Pojęcia i terminologia;
- PN-ENV 13608-2:2003 – Informatyka w ochronie zdrowia – Bezpieczeństwo przesyłanych danych w opiece zdrowotnej – Część 2: Bezpieczne obiekty danych;
- PN-ENV 13608-3:2003 – Informatyka w ochronie zdrowia – Bezpieczeństwo przesyłanych danych w opiece zdrowotnej – Część 3: Bezpieczne kanały przesyłania danych;
- PN-EN 14484:2005 – Informatyka medyczna – Międzynarodowy przekaz medycznych danych osobowych objętych dyrektywą UE dotyczącą ochrony danych – Wysoki poziom polityki bezpieczeństwa;
- PN-EN 14485:2005 – Informatyka medyczna – Wskazania dla operowania medycznymi danymi osobowymi w międzynarodowych aplikacjach z uwzględnieniem dyrektywy UE dotyczącej ochrony danych.
Kilka z wymienionych norm jest ponadto przywołanych jako obowiązujące obligatoryjnie w rozporządzeniu Ministra Zdrowia z dnia 6 czerwca 2013 r. w sprawie Systemu Ewidencji Zasobów Ochrony Zdrowia5.
1.1. Monitorowanie danych i nadzór medyczny nad pacjentem w domu
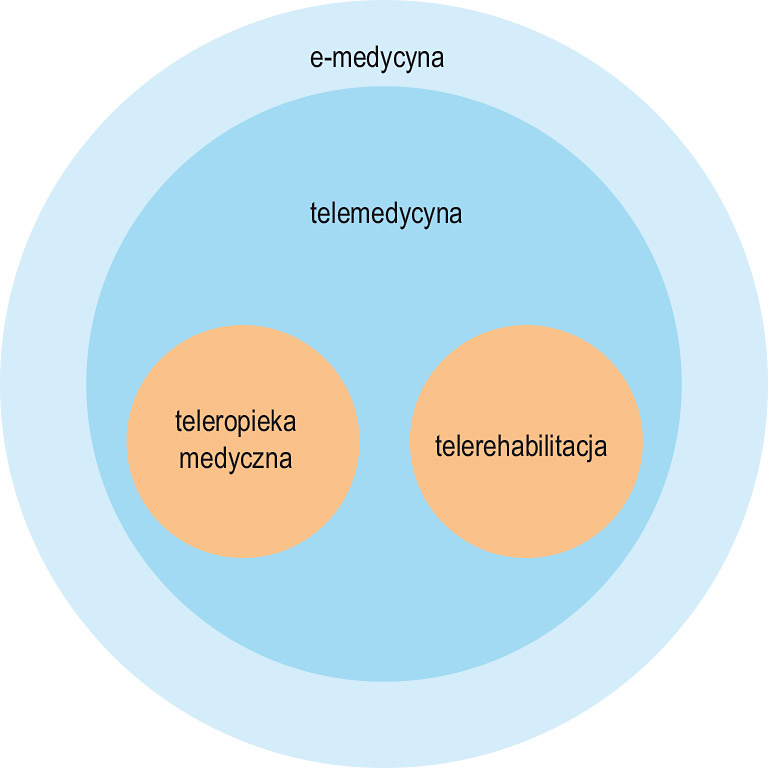
Kwestie monitorowania z wykorzystaniem telemedycyny trzeba rozpatrywać w obszarze e-zdrowia i e-medycyny w nieco szerszym aspekcie, z uwzględnieniem aktywnego działania i zaangażowania się samego pacjenta, przy traktowaniu jako istotnych nie tylko elementów nadzoru w ramach teleopieki medycznej, ale aktywnego pobudzania i nadzorowania pacjenta w ramach telerehabilitacji (rysunek 1).
W obu przypadkach wykorzystywane są rozwiązania z zakresu informatyki medycznej i telemedycyny – pacjent zyskuje na szybkim dostępie do porady lekarskiej oraz znacznie dokładniejszej diagnostyce stanu swego zdrowia.
1.1.1. Monitorowanie telemedyczne jako forma teleopieki
Przeciętny obywatel ma obecnie niewielką wiedzę co do form i metod wykorzystania teleinformatyki medycznej w zapewnianiu bieżącej kontroli i opieki nad stanem organizmu pacjenta nadzorowanego w swoim codziennym otoczeniu. Można spotkać się tutaj z elementami telemedycznej opieki doraźnej (np. badanie tętna pulsoksymetrem), wycinkowej (np. dobowy nadzór wybranych parametrów – holter 24/48) lub ciągłej (np. stałe nadzorowanie kardiologiczne stanu pacjenta).
Sprawę możliwości teleopieki można przedstawić na przykładzie polskiego rozwiązania monitorowania telemedycznego – internetowej sieci telemedycznej MONTE6. Projekt ten został opracowany na Wydziale Fizyki UAM w Zakładzie Fizyki Medycznej przez zespół prof. dra hab. Ryszarda Krzyminiewskiego7 i jest obecnie wdrażany w kilku ośrodkach na terenie kraju.
Poprzez telemedyczną sieć MONTE pacjent ma możliwość:
- uzyskania zaawansowanej analizy fali tętna (pulsu) pulsoksymetrem,
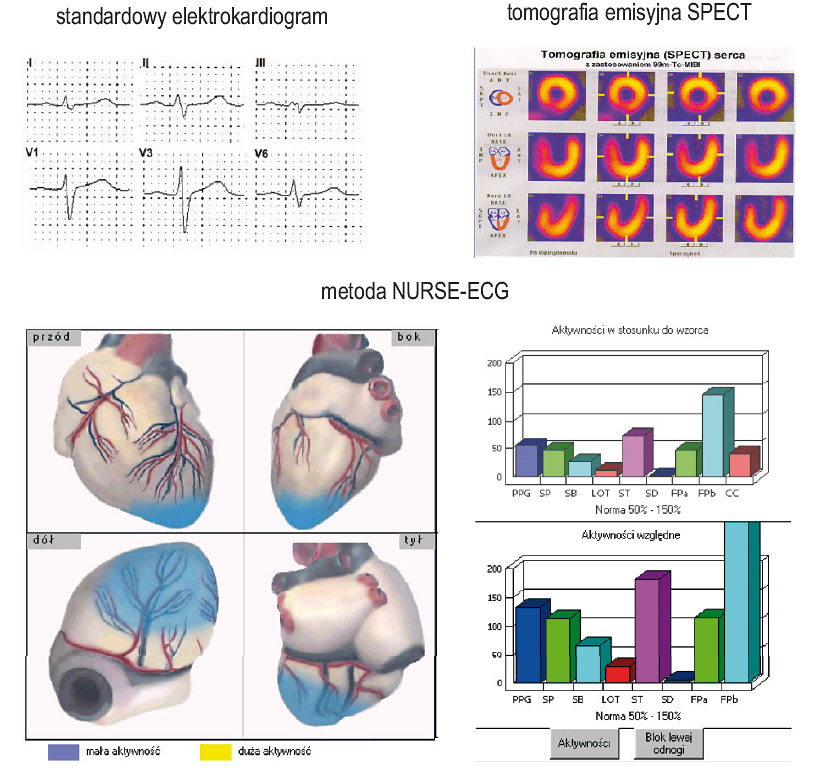
- zbadania serca metodą NURSE-ECG, czyli elektrokardiografii wysokiej rozdzielczości,
- konsultacji online z lekarzami.
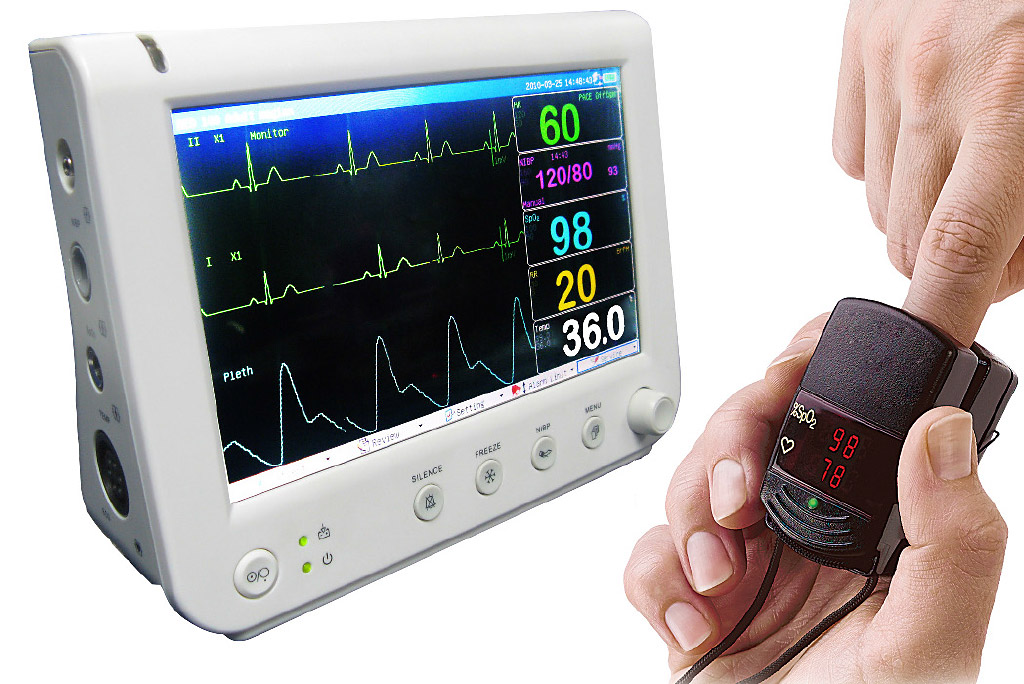
1.1.2. Pulsoksymetr jako czujnik telemedyczny
Pulsoksymetr to niewielkie urządzenie elektroniczne służące do nieinwazyjnego pomiaru tętna (pulsu) i nasycenia krwi tlenem.
Dzięki specjalnemu programowi komputerowemu PULS-HSR, który powstał w Zakładzie Fizyki Medycznej Wydziału Fizyki UAM w Poznaniu – w zespole kierowanym przez prof. dra hab. Ryszarda Krzyminiewskiego – możliwa jest zaawansowana analiza fali tętna. Program ten dostarcza informacji o pulsie, wysyceniu tlenem krwi, ale także o stanie układu tętnic i serca monitorowanego pacjenta. Jest więc bardzo pomocny w podstawowej diagnostyce chorób układu krążenia, co przedstawia przykładowy wydruk wyniku (rysunki 2 i 3, przytoczone za prezentacją ze strony http://www.eunop.eu/e-health/11_siec_telemedyczna_monte.pdf).
Analiza fali tętna PULS-HSR pomaga w porę wykryć zagrożenie takimi chorobami jak:
- arytmia serca,
- zmiany miażdżycowe,
- schorzenia układu oddechowego,
- wady w układzie krążenia,
a także pozwala kontrolować wpływ prowadzonej rehabilitacji i przyjmowanych leków na układ krążenia.
Warto pamiętać, że analiza fali tętna jest rekomendowana przez Europejskie Towarzystwo Nadciśnienia Tętniczego (EHS) jako metoda kontroli bieżącej w aktywnej rehabilitacji.
1.1.3. Telemedyczne badanie serca
W odniesieniu do telemedycznego badania serca metodą NURSE-EEG, czyli przy wykorzystaniu elektrokardiografii wysokiej rozdzielczości, uzyskane wyniki są łatwiejsze do analizy (rysunek 3) i lepiej niż typowy wykres EKG nadają się do zaprezentowania samemu pacjentowi, jako zachęta i podstawa do czynnej rehabilitacji.
1.2. Rehabilitacja i telerehabilitacja
Określenie „telerehabilitacja” powstało z połączenia trzech słów. Pierwsza część – „tele-” – wywodzi się z języka greckiego i oznacza „na odległość”; przedrostek „re-” z łaciny oznacza „zwrotność”, „na nowo”, a słowo „habilis”, również z łaciny, oznacza „sprawny”, „należyty”8. Zgodnie z art. 7 pkt 1 ustawy o rehabilitacji zawodowej i społecznej: „Rehabilitacja osób niepełnosprawnych oznacza zespół działań, w szczególności organizacyjnych, leczniczych, psychologicznych, technicznych, szkoleniowych, edukacyjnych i społecznych zmierzających do osiągnięcia, przy aktywnym udziale tych osób, możliwie najwyższego poziomu ich funkcjonowania, jakości życia i integracji społecznej”9.
Telerehabilitacja oznacza więc ogół tych działań świadczonych za pomocą infrastruktury telekomunikacyjnej na odległość.
W publikacjach na temat telerehabilitacji można znaleźć jednak różnorodne definicje tego pojęcia:
- „telerehabilitacja to zbiór infrastruktury technologicznej stworzony w celu zwiększenia dostępu do opieki rehabilitacyjnej i wydłużenia jej trwania dla osób niepełnosprawnych, szczególnie przewlekle chorych”10;
- „telerehabilitacja to zbiór usług rehabilitacyjnych (konsultacje, diagnozowanie, terapia) świadczonych za pośrednictwem interaktywnych technologii telekomunikacyjnych”11.
Jak wynika z powyższych definicji, telerehabilitacja wchodzi w zakres opisywanej wcześniej telemedycyny.
Przyczyn powstania i rozwoju tej dziedziny można się doszukiwać w kilku zjawiskach w sferze technologicznej oraz medycznej. W sferze technologicznej niewątpliwie jednym z nich jest dynamiczny postęp infrastruktury telekomunikacyjnej, jaki zachodzi w ostatnim dziesięcioleciu. Stały wzrost możliwości, szybkości i efektywności transferu informacji na duże odległości – z jednoczesnym spadkiem cen tych usług i infrastruktury – powoduje, że stale wzrasta zasięg, który można objąć usługami telerehabilitacyjnymi.
Badania na temat skuteczności rehabilitacji dowodzą również, że aby proces rehabilitacyjny przyniósł zamierzony skutek, muszą być spełnione trzy warunki:
- Proces rehabilitacji powinien zacząć się najszybciej jak to możliwe od momentu pojawienia się przyczyny niepełnosprawności.
- Proces rehabilitacji dla danego pacjenta powinien być tak intensywny, jak to tylko jest możliwe – w odniesieniu do oceny jego stanu.
- Proces rehabilitacji powinien trwać aż do odzyskania możliwych do przywrócenia funkcji.
Trzeci warunek w większości przypadków – szczególnie chorób przewlekłych – wskazuje konieczność kontynuowania procesu rehabilitacji w domu. Telerehabilitacja jest więc efektem pojawienia się nowych paradygmatów w rehabilitacji medycznej oraz wzrostu możliwości technologicznych, które pomagają postępować zgodnie z tymi paradygmatami.
Jak wynika z treści dostępnych publikacji na temat telerehabilitacji, najczęściej dotyczy ona takich zagadnień jak:
- zdalna ocena funkcjonalna pacjentów,
- zarządzanie opieką pacjenta,
- zdalna realizacja programów rehabilitacyjnych,
- telekonsultacje i edukacja paramedyczna pacjenta.
Obecnie wiodącym narzędziem, za pośrednictwem którego możliwe jest stosowanie telerehabilitacji, jest Internet.
2. Grupowanie danych medycznych
Dane medyczne dotyczące leczonego pacjenta są w praktyce generowane w różnych, czasami dość odległych miejscach (jak gabinet lekarski, pokój zabiegowy, laboratorium analityczne, pracownia rentgenowska itp.) i choć teoretycznie składają się na historię choroby, to w praktyce egzystują długo i w różny sposób w miejscach swego powstania. Szczególnie odnosi się to do całej grupy urządzeń diagnostycznych wyposażonych w autonomiczne zasoby pamięciowe (realizowanych programów i zgromadzonych w ich trakcie informacji).
Czy i na ile można zapanować nad taką rozproszoną informacją? Odpowiedź nie jest prosta. Wdrażany aktualnie System Informacji Medycznej z założenia normalizuje wszystkie procesy informacyjne, ale problemami pozostają stare przyzwyczajenia i niechęć do zmian.
Przykładem korzystnych zmian jest telemedycyna w ratownictwie medycznym. Jej zastosowanie bazuje na teleinformatycznym systemie łączności, umożliwiającym przesył danych diagnostycznych oraz pomoc w nagłych przypadkach, sytuacjach kryzysowych i powypadkowych. Do światowej czołówki (czyli do europejskich krajów o najbardziej rozwiniętych systemach telemedycyny ratunkowej) należą Wielka Brytania, Szwecja, Norwegia, Finlandia i Dania. W polskich szpitalach od około 2004 roku są regularnie wdrażane systemy służące do przedszpitalnego diagnozowania zaostrzonych stanów choroby wieńcowej (uruchamiane są kolejne medyczne stacje odbiorcze). Dzięki temu zdecydowanie skraca się czas upływający od zbadania pacjenta do podjęcia leczenia inwazyjnego (unika się konieczności wykonywania dodatkowych badań w szpitalu rejonowym). Systemy telemedycyny ratunkowej składają się z dwóch komponentów. Pierwszym z nich jest specjalnie przystosowany do teletransmisji monitor-defibrylator, który znajduje się w karetce pogotowia lub w Szpitalnym Oddziale Ratunkowym (SOR). Drugi to tzw. Medyczna Stacja Odbiorcza (MSO) – komputer znajdujący się w pracowni hemodynamiki szpitala, z zainstalowanym oprogramowaniem umożliwiającym odbiór danych w wysokiej rozdzielczości oraz ich archiwizację. Obecnie (stan na I półrocze 2013 roku) na terenie Polski pracuje w trybie całodobowym 45 MSO.
Schemat korzystania z nowoczesnej technologii informatycznej jest zawsze taki sam. Wyniki badania 12-odprowadzeniowego EKG, wykonanego przez zespół pogotowia ratunkowego, są przesyłane za pomocą wbudowanego w defibrylator modemu do szpitala, w którym znajduje się MSO. Pełniący całodobowy dyżur w pracowni hemodynamiki kardiolog analizuje otrzymane zapisy i konsultując się z ekipą ratowniczą przez telefon, wytycza dalszą ścieżkę postępowania z pacjentem. Konsultacja dyżurującego kardiologa polega nie tylko na ewentualnym zakwalifikowaniu chorego do natychmiastowego leczenia inwazyjnego (zabiegu angioplastyki), ale także obejmuje zalecenia dotyczące podania (już w karetce pogotowia) odpowiednich leków. Jednocześnie ośrodek kardiologii inwazyjnej może w czasie transportu chorego przygotować odpowiedni sprzęt na sali zabiegowej, co jeszcze bardziej skraca czas do udrożnienia naczynia wieńcowego, którego zatkanie się spowodowało zawał.
Zebrane informacje pozostają w pamięci specjalnie przystosowanego do teletransmisji monitora-defibrylatora (krótkotrwale, do nadpisania przy kolejnym zabiegu), w komputerze MSO (jest to pamięć długotrwała, objęta backupem) i stanowią zapis początkowy procesu rekonwalescencji (dane są przepisywane z MSO/SOR do bufora pamięci komputera na oddziale dalszego pobytu pacjenta).
Przypominamy, że pacjent na ogół nie ma świadomości, co się dzieje z jego danymi oraz jakimi drogami one wędrują w trakcie procesu jego ratowania lub doraźnego leczenia.
2.1. Lokalne bazy relacyjne (przychodnia/szpital/klinika)
Posiadana obecnie wiedza autorów o funkcjonujących bazach danych medycznych w poszczególnych szpitalach, przychodniach i klinikach pozwala na dość krytyczne odniesienie się do sposobów zabezpieczenia posiadanych zasobów informacyjnych, zwłaszcza w przypadku klinik i uniwersyteckich szpitali klinicznych, gdzie dysponentem wypożyczonej papierowej dokumentacji jest zabiegany profesor…
Wdrożenie formalne SIM, niepoprzedzone analizą zagrożeń i oceną ryzyka dla gromadzonych zasobów, bez przygotowanej strategii postępowania systemowego (opracowania polityki bezpieczeństwa informacji, wdrożenia, utrzymania i ciągłego doskonalenia SZBI), powoduje, że nie można liczyć na realne efekty w utrzymaniu wysokiego poziomu ochrony i bezpieczeństwa zasobów danych medycznych.
2.2. Bazy specjalistyczne – relacje eksperckie (global e-health)
W Polsce inicjatywy związane z rozpowszechnieniem telemedycyny koncentrują się głównie na opracowywaniu i wdrażaniu systemów do przesyłania sygnałów EKG przez telefon (również przez telefony komórkowe), na wydajnym przesyłaniu zdjęć rentgenowskich, obrazów USG, RTG/RMI itp. (DICOM) przez Intranet lub Internet w celach konsultacyjnych, a także na sprawnej organizacji baz danych i niezbędnych systemów kontroli dostępu do tychże banków informacji.
Od 2001 roku działa Sekcja Telemedycyny Polskiego Towarzystwa Lekarskiego, która postawiła sobie za cel krzewienie i rozwój idei telemedycyny w Polsce. Należą do niej znani profesorowie, dyrektorzy szpitali i klinik, lekarze różnych specjalności. Sekcja zorganizowała kilka interaktywnych wideokonferencji naukowo-szkoleniowych, m.in. trójstronnej – z Waszyngtonu do Warszawy i Bielska Białej – oraz dotyczącej operacji serca w Centrum Zdrowia Dziecka w Warszawie. Niestety, obecnie nie posiadamy sił i środków, aby we własnych zgromadzonych zasobach stworzyć choćby jedną z szeregu baz eksperckich o możliwym regionalnym wykorzystaniu (choć mamy szereg osiągnięć w kardiologii i chirurgii), więc tym bardziej musimy się skupiać na współpracy i korzystaniu z wiedzy udostępnionej w ramach relacji międzynarodowych.
3. Oczekiwania, przewidywania i potrzebne rozwiązania w telemedycynie i inżynierii medycznej
Burzliwy rozwój technik ICT zaskakuje nas coraz to większymi możliwościami powstających rozwiązań systemowych, a jednocześnie coraz bardziej uwidacznia się analfabetyzm informatyczny znacznej starszej części naszego społeczeństwa, co w połączeniu z trwającym kryzysem i ciągłymi brakami łączy szerokopasmowych w rozbudowywanej od lat krajowej sieci szkieletowej IT pogłębia zjawisko wykluczenia społecznego znacznej części żyjących w Polsce obywateli z dostępu do e-społeczności i wykorzystania jej dobrodziejstw.
Równolegle pojawiają się nowe wymagania – wynikające z uczestnictwa Polski w UE i OECD, z funkcjonowania we wspólnej Europie (w EOG/EEA i strefie Schengen) – związane m.in. z potrzebami (także tymi informacyjno-medycznymi) przyjeżdżających do nas obywateli Unii Europejskiej.
Ciągle nie jesteśmy w stanie się uporać z problemami związanymi z wykorzystaniem udostępnianych nam przez UE środków przeznaczonych na rozwój i zapewnienie bezpieczeństwa systemowego (w tym na pełne zabezpieczenie krytycznej infrastruktury teleinformatycznej kraju), nie wspominając o bezpieczeństwa danych w e-health. Wprowadzone od 2010 roku zmiany w zakresie ochrony informacji niejawnych i połączone z nimi działania Rządowego Centrum Bezpieczeństwa na rzecz podwyższenia bezpieczeństwa energetycznego kraju stanowią dwie dźwignie wspierające rozpoczętą w 2013 roku intensywną działalność w zakresie rozwoju systemów informatyki, w tym także medycznej.
Problemem podstawowym pozostaje niski stopień wiedzy starszej części społeczeństwa o potrzebach i możliwościach współczesnych rozwiązań ICT (w tym telemedycyny) oraz ciągły brak dostępności szerokopasmowych sieci IT dla prywatnych użytkowników.
Poza dyskusją pozostaje kwestia eksploatacji nowoczesnych systemów diagnostycznych w zakresie inżynierii medycznej. Jest to temat na odrębny, i to dość obszerny, artykuł.
4. Podsumowanie
Autorzy po raz kolejny zwracają uwagę na konieczność prowadzenia własnych prac normalizacyjnych oraz liczą na wzrost zainteresowania przedstawioną tematyką ze strony osób odpowiedzialnych za wsparcie finansowe i kierownicze w dziele upowszechniania kultury informatycznej i wiedzy medycznej w naszym społeczeństwie.
dr hab. inż. Jerzy Mikulik prof. nadzw. AGH
AGH Akademia Górniczo-Hutnicza
im. Stanisława Staszica w Krakowie
dr inż. Marek Blim
Instytut Systemów Elektronicznych
Wydział Elektroniki Wojskowej Akademii Technicznej
Zabezpieczenia 2/2014
Bibliografia:
- International Classification of Diseases – 9th Revision – Clinical Modification – Procedures, St. Anthony Publishing Inc, Virginia, USA, 1991.
- International Classification of Diseases and Health Related Problems – 10th Revision, Volume I–III, WHO Geneva, 1992.
- International Classification for Primary Care, WONCA, 1997.
- Internationale Klassifikation der Prozeduren in der Medizin, Deutschen Institut für Medizinische Dokumentation und Information, Berlin 2000.
- ISO 9735:1987, baza normatywna EDIFACT
- ISO/HL7 21731:2006, Informatyka medyczna. HL7 model referencyjny v.3.
- Krzyminiewski R., Projekt MONTE, http://www.monte.amu.edu.pl.
- Physicians’ Current Procedural Terminology, AMA, 4th ed., 2003.
- PN-EN 12251:2005P – Informatyka medyczna – Bezpieczna identyfikacja użytkownika w ochronie zdrowia – Zarządzanie i bezpieczeństwo uwierzytelniania z użyciem haseł.
- PN-EN 14484:2005 – Informatyka medyczna – Międzynarodowy przekaz medycznych danych osobowych objętych dyrektywą UE dotyczącą ochrony danych – Wysoki poziom polityki bezpieczeństwa.
- PN-EN 14485:2005 – Informatyka medyczna – Wskazania dla operowania medycznymi danymi osobowymi w międzynarodowych aplikacjach z uwzględnieniem dyrektywy UE dotyczącej ochrony danych.
- PN-EN ISO 13606-1:2013 – Informatyka w ochronie zdrowia – Przesyłanie elektronicznej dokumentacji zdrowotnej – Część 1: Model referencyjny.
- PN-EN ISO 13606-4:2009 – Informatyka w ochronie zdrowia – Przesyłanie elektronicznej dokumentacji zdrowotnej – Część 4: Bezpieczeństwo.
- PN-EN ISO 13606-5:2010 – Informatyka w ochronie zdrowia – Przesyłanie elektronicznej dokumentacji zdrowotnej – Część 5: Specyfikacja interfejsu.
- PN-EN ISO/IEC 27799:2010 – Informatyka w ochronie zdrowia – zarządzanie bezpieczeństwem informacji w ochronie zdrowia z wykorzystaniem ISO/IEC 27002.
- PN-ENV 13608-1:2003 – Informatyka w ochronie zdrowia – Bezpieczeństwo przesyłanych danych w opiece zdrowotnej – Część 1: Pojęcia i terminologia.
- PN-ENV 13608-2:2003 – Informatyka w ochronie zdrowia – Bezpieczeństwo przesyłanych danych w opiece zdrowotnej – Część 2: Bezpieczne obiekty danych.
- PN-ENV 13608-3:2003 – Informatyka w ochronie zdrowia – Bezpieczeństwo przesyłanych danych w opiece zdrowotnej – Część 3: Bezpieczne kanały przesyłania danych.
- PN-ISO/IEC 17799:2007 – Technika informatyczna – Techniki bezpieczeństwa – Praktyczne zasady zarządzania bezpieczeństwem informacji.
- PN-ISO/IEC 27001:2007 – Technika informatyczna – Techniki bezpieczeństwa – Systemy zarządzania bezpieczeństwem informacji – Wymagania.
- Rozporządzenie Ministra Zdrowia z dnia 28 marca 2013 r. w sprawie wymagań dla Systemu Informacji Medycznej, Dz. U. z 2013 r., poz. 463.
- System of Health Accounts, OECD, Paris, France, 2000.
- Ustawa z dnia 28 kwietnia 2011 r. o systemie informacji w ochronie zdrowia, Dz. U. z 2011 r., nr 113, poz. 657 z późn. zm.
Przypisy:
- Ustawa z dnia 18 września 2001 r. o podpisie elektronicznym, tekst jednolity: Dz. U. z 2013 r., poz. 262.
- Ustawa z dnia 17 lutego 2005 r. o informatyzacji działalności podmiotów realizujących zadania publiczne, Dz. U. z 2005 r., nr 64, poz. 565 z późn. zm.
- Ustawa z dnia 28 kwietnia 2011 r. o systemie informacji w ochronie zdrowia, Dz. U. z 2011 r., nr 113, poz. 657 z późn. zm.
- Rozporządzenie Ministra Zdrowia z dnia 28 marca 2013 r. w sprawie wymagań dla Systemu Informacji Medycznej, Dz. U. z 2013 r., poz. 463.
- Dz. U. z 2013 r., poz. 671.
- MONTE – akronim od słów MONitoring TElemedyczny, patrz: www.monte.net.pl.
- Projekt MONTE, http://www.monte.amu.edu.pl.
- W. Dega, Wiktora Degi ortopedia i rehabilitacja, Wydawnictwo Lekarskie PZWL, Warszawa 2004, s. 8.
- Ustawa z dnia 27 sierpnia 1997 r. o rehabilitacji zawodowej i społecznej oraz zatrudnianiu osób niepełnosprawnych, tekst jednolity: Dz. U. z 2011 r., nr 127, poz. 721 z późn. zm.
- Materiały inf. NIDRR 2000 USA (Narodowego Instytutu Badań i Rehabilitacji Osób Niepełnosprawnych) na temat ośrodka rehabilitacyjnego Rehabilitation Engineering Research Center (RERC) – za: www.immdhealt.com.
- Materiały informacyjne konferencji „E-healt 2012”, Wrocławski Medyczny Park Naukowo-Technologiczny, Wrocław 2012.